Hauptinhaltsbereich
Psychische Erkrankungen im hohen Erwachsenenalter
In Nordrhein-Westfalen leben etwa 3,8 Millionen Menschen im Alter ab 65 Jahren. Nach bundesweiten Daten des Deutschen Alterssurveys (DEAS) ist ein Großteil der älteren Menschen mit dem Leben zufrieden, obwohl gesundheitliche Einschränkungen weit verbreitet sind [Wettstein & Spuling 2019]. Dieses Ergebnis zeigt sich auch im NRW-Gesundheitssurvey 2019. 66 % der Befragten im Alter ab 65 Jahren bewerten ihre Lebenszufriedenheit anhand einer 10-stufigen Skala mit 8 bis 10 Punkten (10 = ganz und gar zufrieden). Auch andere Untersuchungen zeigen, dass Erkrankungen und Funktionseinschränkungen im Alter zunächst häufig gut kompensiert werden können und die Lebenszufriedenheit wenig beeinträchtigen [Saß et al. 2010]. Mit zunehmendem Grad der Einschränkungen beim Verrichten alltäglicher Tätigkeiten nimmt die Lebenszufriedenheit jedoch ab.
Ob psychische Erkrankungen insgesamt im Alter weiter verbreitet sind oder seltener vorkommen als in jüngerem Lebensalter und wie groß die Unterschiede zwischen denjenigen sind, die ambulant, stationär oder gar nicht gepflegt werden, ist bisher unzureichend erforscht. Eine Schwierigkeit besteht darin, dass sich psychische Erkrankungen im Alter zum Teil anders äußern können als bei Jüngeren. Zusätzlich können mit dem Alter auftretende kognitive Einschränkungen die Diagnostik erschweren [Haupt & Vollmar 2008, Skoog 2011].
Die im Folgenden vorgestellten Daten lassen sich dennoch für eine vorsichtige Einschätzung der Verbreitung psychischer Erkrankungen im Alter nutzen. Eine deutschlandweite Studie des Robert Koch-Instituts zeigt für die 65- bis 79-Jährigen, dass etwa ein Fünftel dieser Altersgruppe unter mindestens einer der 25 untersuchten psychischen Erkrankungen leidet (12-Monatsprävalenz), wobei dementielle Erkrankungen, Persönlichkeitsstörungen und Entwicklungsstörungen nicht erfasst wurden. Angststörungen machten bei der Studie des Robert Koch-Instituts mit Abstand den größten Anteil an psychischen Erkrankungen im Alter aus, gefolgt von Suchterkrankungen und affektiven Störungen, zu denen auch die Depression gehört [Jacobi et al. 2014].
Depressionen, Angststörungen, Demenzerkrankungen, Belastungs- und somatoforme Störungen im Alter häufig ärztlich diagnostiziert
Eigene Auswertungen von ambulanten Versorgungsdaten der Kassenärztlichen Vereinigungen Nordrhein und Westfalen-Lippe zeigen, dass neben Depressionen (siehe auch Factsheet Depression) und Angststörungen insbesondere Demenzerkrankungen (siehe auch Factsheet Demenz) sowie Belastungs- und somatoforme Störungen im Alter häufig ärztlich diagnostiziert werden (siehe Abbildung 1). Belastungsstörungen im Alter ("Reaktionen auf schwere Belastungen, Anpassungsstörungen", ICD-10: F43) können als direkte Folge eines kritischen Lebensereignisses, wie zum Beispiel dem Verlust der Partnerin oder des Partners, auftreten. Sie sind in der Regel mit einer depressiven Symptomatik, Angstzuständen und sozialem Rückzug verbunden. Wesentliches Merkmal somatoformer Störungen sind körperliche Beschwerden ohne hinreichende körperliche Ursache. Zu den Symptomen können Schmerzen, Verdauungsbeschwerden, Schwindel und viele weitere Beschwerden gehören. Sie treten dauerhaft auf und gehen oft mit großen Sorgen und Funktionseinschränkungen einher, obwohl häufig wiederholte diagnostische Abklärungen keine körperliche Ursache ergeben.
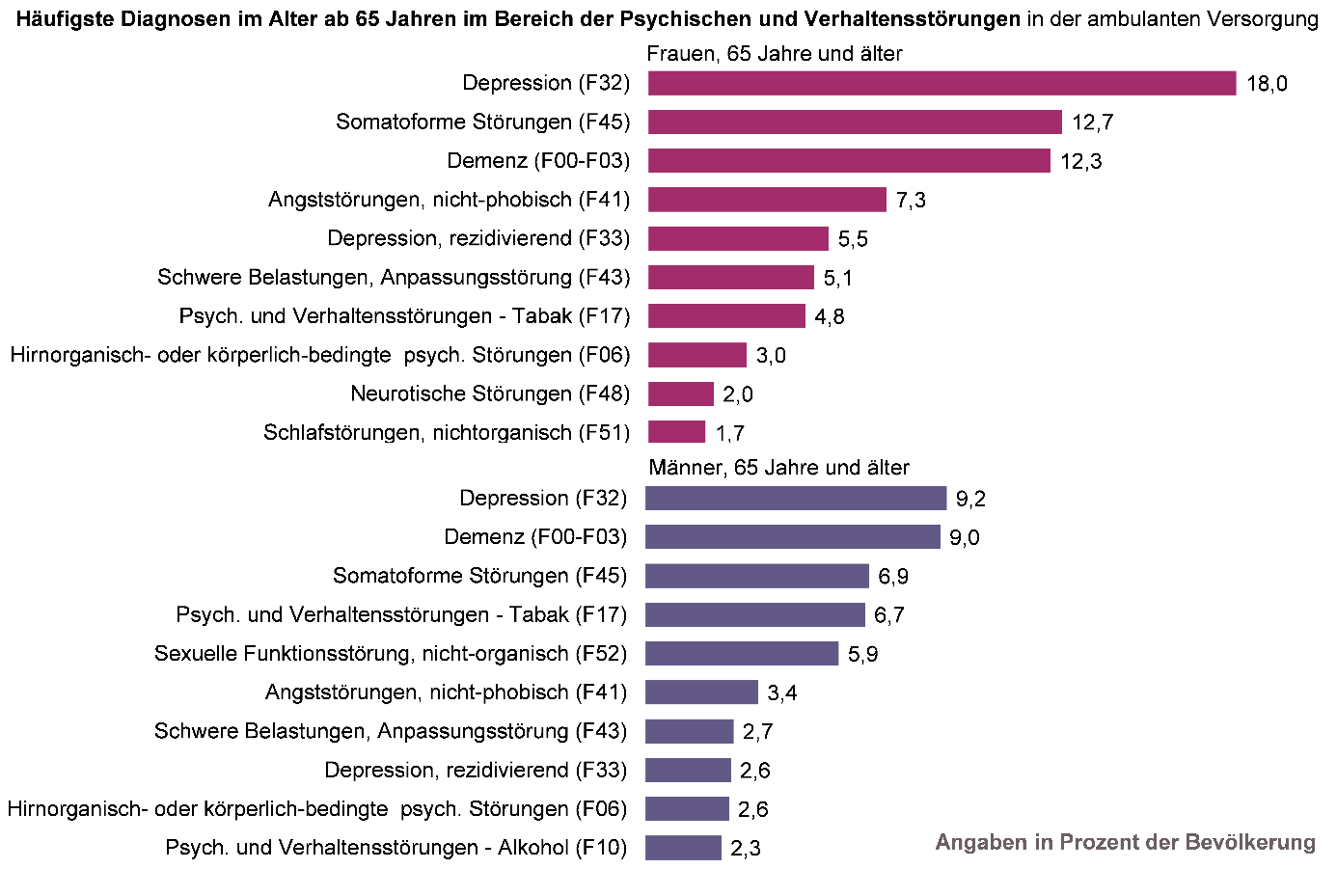
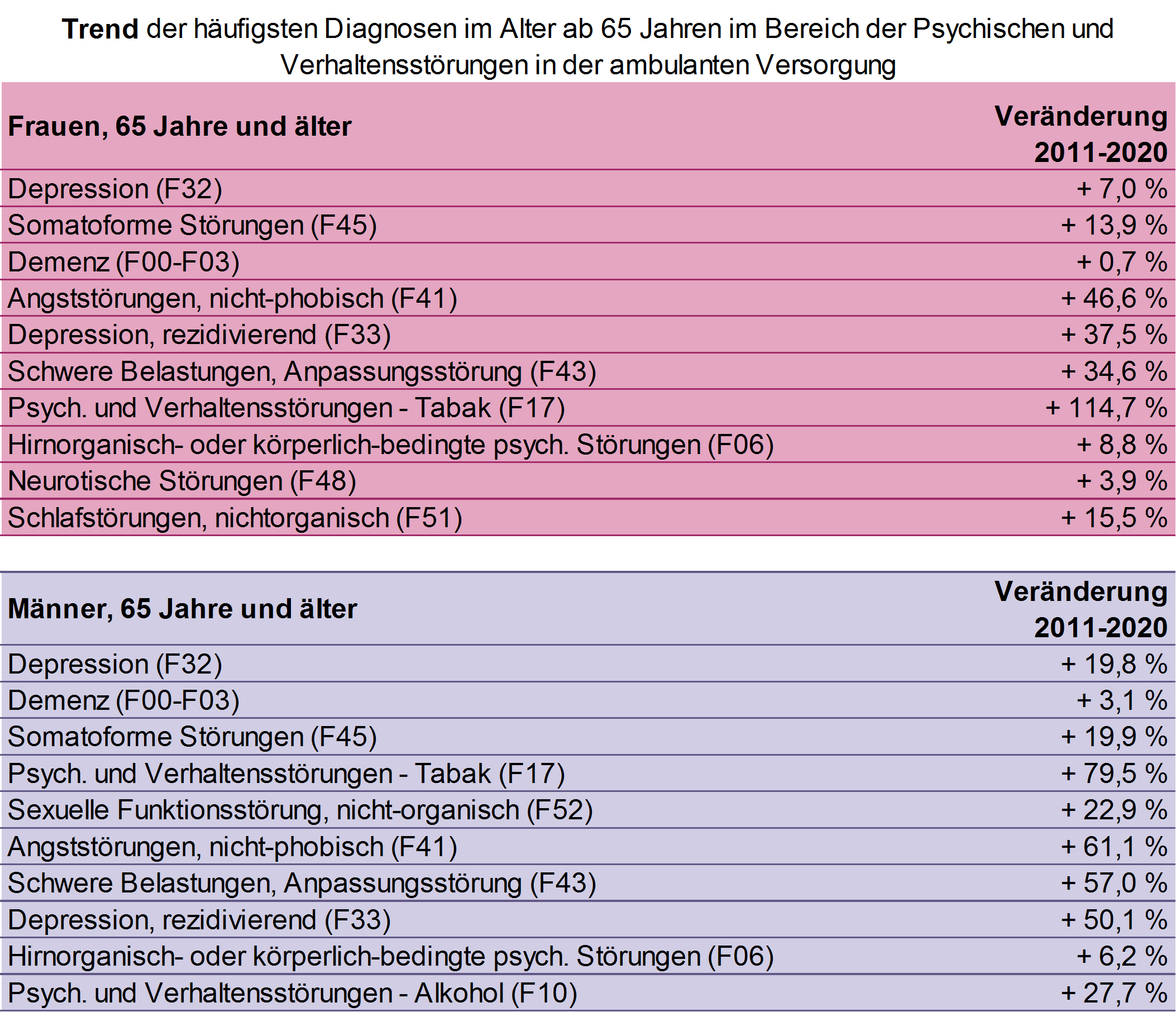
Häufigkeit ambulant gestellter Diagnosen im Bereich der psychischen Störungen im Alter hat zugenommen
In den vergangenen zehn Jahren (2011 bis 2020) hat, auch schon vor der Corona-Pandemie, die Häufigkeit ambulant gestellter Diagnosen im Bereich der psychischen Störungen im Alter insgesamt zugenommen (siehe Tabelle 1). Dies könnte auf eine verbesserte Wahrnehmung und Diagnostik psychischer Störungen oder auf Veränderungen der Kodierpraxis zurückzuführen sein. Es ist aber auch nicht auszuschließen, dass die Prävalenz psychischer Störungen in der älteren Bevölkerung angestiegen ist. Der Hintergrund für die beobachtbaren Veränderungen kann auch von Erkrankung zu Erkrankung variieren. Die Auswirkungen der Corona-Pandemie auf die psychische Gesundheit von älteren Menschen lässt sich noch nicht abschließend bewerten [Mauz et al. 2021]. Umfragen deuten darauf hin, dass sich in dieser Zeit mehr Menschen einsam gefühlt haben - mit möglicherweise entsprechenden Auswirkungen auf die psychische Gesundheit älterer Menschen [Huxhold & Tesch-Römer 2021].
Im Rahmen der stationären Versorgung ist insgesamt eine weniger stark ausgeprägte Zunahme der Behandlungshäufigkeit (Alter 65 plus) von psychischen Störungen zu beobachten als in der ambulanten Versorgung. Allerdings haben Krankenhausbehandlungen aufgrund rezidivierender Depressionen und aufgrund somatoformer Störungen bei Frauen und Männern im Zeitraum von 2011 bis 2019 zugenommen. Zudem ist die stationäre Behandlungshäufigkeit der Alkoholabhängigkeit bei Männern angestiegen. Im Jahr 2020 ging wegen der Corona-Pandemie die Zahl der Krankenhausbehandlungen für fast alle psychischen Erkrankungen zurück.
Für Einschränkungen der Lebensqualität und des Wohlbefindens im Alter haben psychische Störungen eine große Bedeutung. Sie wirken sich auch auf den Umgang mit körperlichen Erkrankungen aus und können dadurch ihren Verlauf beeinflussen. Bei schwerwiegenden psychischen Erkrankungen steigt zudem das Suizidrisiko (siehe auch Factsheet Suizid). Neben Möglichkeiten zur Verbesserung der Zugänglichkeit von Versorgungsangeboten werden deshalb zunehmend Einflussfaktoren auf die psychische Gesundheit im Alter und damit zusammenhängende Präventionsmöglichkeiten diskutiert [Andreas et al. 2017, Volkert et al. 2017, Allen et al. 2014].
Eigenständigkeit, soziale Teilhabe und eine positive, entwicklungsorientierte und respektvolle Sicht auf das Alter sind wichtige Ressourcen für die psychische Gesundheit im Alter
Forschungserkenntnisse zu den beeinflussbaren Risiko- und Schutzfaktoren im Alter zeigen, dass die soziale Teilhabe - wie in anderen Lebensabschnitten auch - zu den zentralen Einflussfaktoren gehört. Die soziale Teilhabe hängt wiederum von materiellen Ressourcen, dem Lebensumfeld und der Einbindung in soziale Netzwerke ab [Luhmann & Hawkley 2016, Zebhauser et al. 2014, Yen et al. 2009, Michael & Yen 2014, Lampert et al. 2016].
Persönliche Gestaltungsspielräume und Möglichkeiten, sich im privaten Lebensumfeld oder gesellschaftlich für andere Menschen zu engagieren, wirken sinnstiftend und zeigen deshalb ebenfalls gesundheitsförderliche Effekte. Auf der anderen Seite hat das Erleben von Abhängigkeit - vor allem, wenn sie als erzwungen wahrgenommen wird - nachteilige Effekte auf die psychische Gesundheit. Nicht zu unterschätzen ist darüber hinaus die schädliche Wirkung einer defizitorientierten Sichtweise auf ältere Menschen [Kruse 2017].
Lebenslagen, die von Armut, Wohnungslosigkeit, dem Leben in einem benachteiligten Quartier oder schwerwiegenden körperlichen Einschränkungen bzw. Behinderungen gekennzeichnet sind, erhöhen ebenfalls das Risiko für psychische Beeinträchtigungen, da sie die soziale Teilhabe und persönliche Gestaltungsspielräume einschränken und das mit dem Alter einhergehende Diskriminierungsrisiko potenzieren [Allen et al 2014, Aichberger et al. 2012, Beutel et al. 2016, Salize et al. 2006, Lampert et al. 2016, Skoog 2011]. Darüber hinaus können biografische Aspekte in Form von kritischen Lebensereignissen und länger andauernde gravierende Belastungen die Psyche dauerhaft destabilisieren. Eine Besonderheit ergibt sich in der heutigen Generation älterer Menschen dadurch, dass viele von ihnen durch kriegsbedingte Traumata belastet sind [Glaesmer 2014].
Neben altersangemessenen therapeutischen und verhaltenspräventiven Angeboten zählen deshalb vor allem Rahmenbedingungen, die die Eigenständigkeit und soziale Teilhabe (auch das "Gebrauchtwerden") älterer Menschen und eine positive, entwicklungsorientierte und respektvolle Sicht auf das Alter fördern, zu den wichtigsten Ressourcen für die psychische Gesundheit im Alter.
Fortschreibung des Bevölkerungsstandes. Landesbetrieb Information und Technik Nordrhein-Westfalen (IT.NRW).
Krankenhausstatistik. Landesbetrieb Information und Technik Nordrhein-Westfalen (IT.NRW).
NRW-Gesundheitssurvey 2019. Landeszentrum Gesundheit NRW (LZG.NRW).
Statistik der ambulanten Behandlungsdiagnosen. KV Nordrhein und KV Westfalen-Lippe.
Aichberger MC, Neuner B, Hapke U, et al.: Der Zusammenhang zwischen Migrationsstatus und depressiven Symptomen in der älteren Bevölkerung in Deutschland. Psychiatrische Praxis. 39 (2012), Nr. 3, S. 116-121.
Allen J, Balfour R, Bell R, Marmot M: Social determinants of mental health. International Review of Psychiatry. 26 (2014), Nr. 4, S. 392-407.
Andreas S, Schulz H, Volkert J, et al.: Prevalence of mental disorders in elderly people: The European MentDis_ICF65 study. British Journal of Psychiatry. 210 (2017), Nr. 2, S. 125-131.
Beutel ME, Jünger C, Klein EM, et al.: Depression, anxiety and suicidal ideation among 1(st) and 2(nd) generation migrants - results from the Gutenberg health study. BMC Psychiatry. 16 (2016), Nr. 1, S. 288.
Glaesmer H: Traumatische Erfahrungen in der älteren deutschen Bevölkerung: Bedeutung für die psychische und körperliche Gesundheit auf Bevölkerungsebene. Zeitschrift für Gerontologie und Geriatrie. 47 (2014), Nr. 3, S. 194-201.
Haupt M, Vollmar HC: Psychische Erkrankungen bei älteren Patienten. In: Schneider F, Niebling W (Hrsg.) Psychische Erkrankungen in der Hausarztpraxis. Berlin, Heidelberg: Springer-Verlag 2008, S. 519-532.
Huxhold O, Tesch-Römer C: Einsamkeit steigt in der Corona-Pandemie bei Menschen im mittleren und hohen Erwachsenenalter gleichermaßen deutlich. Deutsches Zentrum für Altersfragen: dza aktuell. 4 (2021).
Jacobi F, Höfler M, Siegert J, et al.: Twelve-month prevalence, comorbidity and correlates of mental disorders in Germany: the Mental Health Module of the German Health Interview and Examination Survey for Adults (DEGS1-MH). International Journal of Methods in Psychiatric Research. 23 (2014), Nr. 3, S. 304-319.
Kruse A: Lebensphase hohes Alter. Berlin: Springer-Verlag 2017.
Lampert T, Richter M, Schneider S, et al.: Soziale Ungleichheit und Gesundheit - Stand und Perspektiven der sozialepidemiologischen Forschung in Deutschland. Bundesgesundheitsblatt - Gesundheitsforschung - Gesundheitsschutz. 59 (2016), S. 153-165.
Luhmann M, Hawkley LC: Age differences in loneliness from late adolescence to oldest old age. Developmental Psychology. 52 (2016), Nr. 6, S. 943-959.
Mauz E, Eicher S, Peitz D, et al.: Mental health of the adult population in Germany during the COVID-19 pandemic. Rapid Review. Journal of Health Monitoring. 6 (2021), S. 1-63.
Michael YL, Yen IH: Aging and Place - Neighborhoods and health in a world growing older. Journal of Aging and Health. 26 (2014), Nr. 8, S. 1251-1260.
Salize HJ, Dillmann-Lange C, Kentner-Figura B, et al.: Drohende Wohnungslosigkeit und psychische Gefährdung. Prävalenz und Einflussfaktoren bei Risikopopulationen. Nervenarzt. 77 (2006), Nr. 11, S. 1345-1354.
Saß C, Wurm S, Scheidt-Nave C: Alter und Gesundheit. Eine Bestandsaufnahme aus Sicht der Gesundheitsberichterstattung. Bundesgesundheitsblatt - Gesundheitsforschung - Gesundheitsschutz. 53 (2010), S. 404-416.
Skoog I: Psychiatric disorders in the elderly. Canadian Journal of Psychiatry. 56 (2011), Nr. 7, S. 387-397.
Volkert J, Andreas S, Härter M et al.: Predisposing, enabling, and need factors of service utilization in the elderly with mental health problems. International Psychogeriatrics. 4 (2017) S. 1-11.
Wettstein M, Spuling SM: Lebenszufriedenheit und depressive Symptome bei Frauen und Männern im Verlauf der zweiten Lebenshälfte. In: Vogel C, Wettstein M, Tesch-Römer C (Hrsg.): Frauen und Männer in der zweiten Lebenshälfte. Wiesbaden: Springer VS 2019, S. 53-70.
Yen IH, Michael YL, Perdue L: Neighborhood environment in studies of health of older adults - a systematic review. American Journal of Preventive Medicine. 37 (2009), Nr. 5, S. 455-463.
Zebhauser A, Hofmann-Xu L, Baumert Jet al.: How much does it hurt to be lonely? Mental and physical differences between older men and women in the KORA-Age Study. International Journal of Geriatric Psychiatry. 29 (2014), Nr. 3, S. 245-252.

